簡単な無料登録で、全ての排泄ケアEラーニングにアクセス!
あなたの成長をコロプラスト®プロフェッショナル Eラーニングがサポートします
- ストーマケア・排尿管理・排便管理の専門性と実践力が身につく!
- コース完了証明書が発行されるのでスキルアップを証明!
- 自己成長を患者さんへ還元できる充実したコンテンツを公開中!
- 成長を同僚とシェアしよう!

尿路感染症(UTI)リスク因子モデル: 総合的な理解
本稿では、「UTI リスク因子モデル」の開発までの背景を説明し、成人の神経因性下部尿路機能障害(ANLUTD)患者における UTI の診断、治療、および発症の抑制に応用されるこのモデルの重点分野について考察します。
ANLUTD 患者の場合、間欠自己導尿(ISC)が最も代表的な排尿法です。ISC は留置型カテーテルなどの他の排尿法と比べて長期合併症の可能性が最も低いため、最も安全な方法と言えます 1-3。とはいえ、ISC を行う患者さんも UTI の問題に対処する必要があります。実際、UTI はこれらの患者集団で最も一般的に起こる合併症です。平均すると、ISC を行う患者さんは年に 0.8~3.5 回、UTI を発症しています 4。
医療従事者は、これらの患者集団における UTI 発症を抑制すべく尽力しています。問題は、どうすれば抑制できるかです。UTI にかかりやすくなる要因があるのでしょうか?積極的に対処することで、UTI の発症を抑制できる特定の行動パターンや因果関係があるのでしょうか?これらの問題を解明しようと、泌尿器科医、神経科医、リハビリテーション医学分野の医師から成る国際的グループが協力して、UTI リスク因子モデルを開発しました 4。
モデルの目的は次の 3 つです。
- この患者集団における UTI の正確な診断と治療は難しく複雑な課題であるという事実に注意を引くこと
- (臨床の場ではなく)地域社会で ISC に関係のある UTI リスク因子を特定すること
- この患者集団における UTI の発症を抑制するために、医療従事者が日々の診療で利用できる、簡潔かつ総合的なリスク因子モデルを提示すること
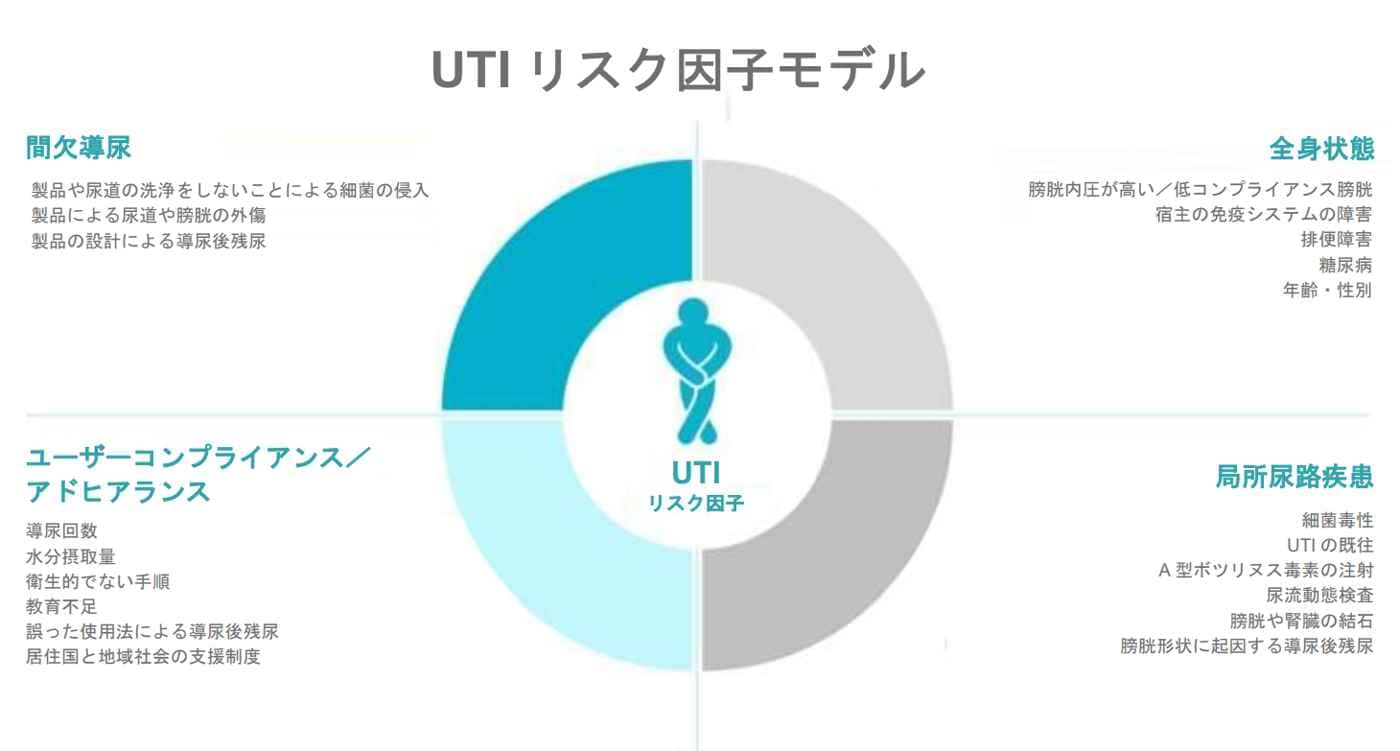
UTI リスク因子モデル
UTI リスク因子モデルは総合的なアプローチにより、医療従事者が患者固有の状況を詳しく調べ、どうすれば UTIの発症を予防できるかを理解する手助けをします。
モデルの主な 4 領域を少し詳しく見てみましょう 4。
モデルは大きく 4 つの領域に分けられます。
1.全身状態
2. 局所尿路の状態
3. ユーザーコンプライアンス/アドヒアランス
4.間欠導尿
全身状態
「全身状態」はその人の健康状態に関連します。患者さんが糖尿病や排便障害を患っている場合、基礎疾患に伴う膀胱内圧の上昇といった要因が挙げられます。
UTI の最も大きな要因の 1 つは便失禁と便秘です。2 つの個別の研究によれば、これらの疾患を経肛門的洗浄(TAI)で治療した結果、UTI の発症率が 3 分の 1 超 低下したことが分かっています 5,6。低下の理由は不明ですが、この結果を踏まえると、膀胱管理とともに良好な排便管理に重点を置くことが重要であると言えます。
局所尿路の状態
「局所尿路の状態」は、患者を UTI にかかりやすくする尿路特有の疾患に関連しています。UTI の既往歴があると、膀胱の尿路上皮が損傷し、尿中の細菌が増殖しやすくなり、全身性の問題を引き起こすため、リスク因子と見なされます 7。A 型ボツリヌス毒素(ボトックス)の注射もまた別のリスク因子です。理由はまだ十分解明されていませんが、ISC の使用の有無にかかわらず、ボトックス注射を受けた患者は受けていない患者よりも UTI の発症リスクが高くなります 8。膀胱や腎臓の結石も UTI のリスク因子としてよく知られ 9,10、神経因性の患者集団における残尿も同様です 11。
間欠導尿
モデルのこの要素は、製品設計を含めた導尿のプロセスに関連します。カテーテルの設計が UTI に及ぼす影響を巡っては様々な議論がなされています。コクランレビューは 2014 年に発表したレポートで、親水性カテーテルがコーティングのないカテーテルより安全である証拠はないと指摘しました 12。その後、このレポートは取り下げられています 13。
UTI の発症頻度を考察した細菌研究のメタ分析によれば、親水性カテーテルに関連するリスクは標準的なカテーテルよりも 16%低いことが分かっています 14。カテーテルの選択時には、患者の能力と欠点に合致した製品を選べるよう、患者の認知機能、手先の器用さ、性別を必ず考慮すべきです 4。
ユーザーコンプライアンス/アドヒアランス
「ユーザーコンプライアンス/アドヒアランス」は、患者さんの因子と行動に着目した要素です。ここでのアドヒアランスとは、患者さんが ISC の実行時に、医療従事者からの指示をどの程度遵守しているかを意味します 4。
主なリスク因子には、導尿回数、尿量、教育が挙げられます。導尿回数の不足は膀胱拡張につながる可能性があり、ひいては UTI の発症リスクを高めます 15。神経因性膀胱疾患の患者さんにおいては一般的に水分摂取不足が UTI のリスク因子と見なされるため、水分摂取量を確認することも重要です 16。
手法と教育は考慮すべき重要な分野です。患者さんは、初めこそ上手に教科書的手法を実践するかもしれません。しかし時間の経過とともに、導尿前の手洗いを忘れるなど、悪い習慣に陥る可能性があるため、場合によって再教育が必要です 4。
総合的なアプローチの必要性
UTI リスク因子モデルは、UTI の治療時に患者さんの個別の症状を考慮すべきであることを明らかにしています。
コロプラストのイベント「Continence Days」で医師 4 名が UTI リスク因子モデルについて行ったプレゼンテーションをご覧になりたい方は、コロプラストの担当者まで閲覧方法をお問い合わせください。
まとめ
- UTI に関して世界的に統一された定義が必要
- ANLUTD 患者が UTI を発症していると考える場合、考慮すべき因子は数多くあります。その患者さんがISC を実施しているという事実は考慮すべき多くの要素の 1 つに過ぎない
- UTI を発症する度に、患者さんの全身状態や下部尿路疾患、間欠導尿、ユーザー・コンプライアンス/アドヒアランスなどを含め、患者さんの状況を総合的に評価すべき
- 使用するカテーテルの種類が重要であると考えられます。親水性カテーテルは UTI の発症リスクが最も低いことを示す証拠がある 14
記事の全文はこちらより閲覧可能です(英文原著論文): https://doi.org/10.1155/2019/2757862
論文の著者
- Michael Kennelly 教授、MD(米国)
- Andrei Krassioukov 教授、MD(カナダ)
- Charalampos Konstantinidis 医師、MD(ギリシャ)
- Nikesh Thiruchelvam、MD(英国)
- Márcio Augusto Averbeck、MD(ブラジル)
- Emmanuel Chartier-Kastler、MD(フランス)
- Pernille Trøjgaard(デンマーク)
- Rikke Vaabengaard(デンマーク)
- Birte Petersen Jakobsen(デンマーク)
